http://www.osservatoriosullasalute.it/
“Il Servizio sanitario nazionale oltre che tutelare la salute, nasce con l’obiettivo di superare gli squilibri territoriali nelle condizioni socio-sanitarie del Paese. Ma su questo fronte i dati testimoniano il sostanziale fallimento delle politiche. Troppe e troppo marcate le differenze regionali e sociali, sia per quanto riguarda l’aspettativa di vita sia per la presenza di malattie croniche”, considera Alessandro Solipaca, Direttore Scientifico dell’Osservatorio.
Le evidenze infatti testimoniano che in Campania nel 2017 gli uomini vivono mediamente 78,9 anni e le donne 83,3; nella Provincia Autonoma di Trento 81,6 gli uomini e 86,3 anni le donne. In generale, la maggiore sopravvivenza si registra nelle regioni del Nord-est, dove la speranza di vita per gli uomini è 81,2 anni e per le donne 85,6; decisamente inferiore nelle regioni del Mezzogiorno, nelle quali si attesta a 79,8 anni per gli uomini e 84,1 per le donne.
Scendendo nel dettaglio territoriale, il dato sulla sopravvivenza mette in luce l’enorme svantaggio delle province di Caserta e Napoli che hanno una speranza di vita di oltre 2 anni inferiore a quella media nazionale, seguite da Caltanissetta e Siracusa che palesano uno svantaggio di sopravvivenza di 1,6 e 1,4 anni rispettivamente. Le Province più longeve sono quelle di Firenze, con 84,1 anni di aspettativa di vita, 1,3 anni in più della media nazionale, seguite da Monza e Treviso con poco più di un anno di vantaggio su un italiano medio.
Non meno gravi i divari sociali di sopravvivenza, in Italia, un cittadino può sperare di vivere 77 anni se ha un livello di istruzione basso e 82 anni se possiede almeno una laurea; tra le donne il divario è minore, ma pur sempre significativo: 83 anni per le meno istruite, circa 86 per le laureate.
Anche le condizioni di salute, legate alla presenza di cronicità, denunciano sensibili differenze sociali, nella classe di età 25-44 anni la prevalenza di persone con almeno una cronica grave è pari al 5,8% tra coloro che hanno un titolo di studio basso e al 3,2% tra i laureati. Tale gap aumenta con l’età, nella classe 45-64 anni, è il 23,2% tra le persone con la licenza elementare e l’11,5% tra i laureati.
Alle disuguaglianze di salute si affiancano quelle di accesso all’assistenza sanitaria pubblica, si tratta delle rinunce, da parte dei cittadini, alle cure o prestazioni sanitarie a causa della distanza delle strutture, delle lunghe file d’attesa e dell’impossibilità di pagare il ticket per la prestazione.
Nella classe di età 45-64 anni le rinunce ad almeno una prestazione sanitaria è pari al 12% tra coloro che hanno completato la scuole dell’obbligo e al 7% tra i laureati. La rinuncia per motivi economici tra le persone con livello di studio basso è pari al 69%, mentre tra i laureati tale quota si ferma al 34%. La difficoltà di accesso alle cure sanitarie è un problema particolarmente grave perché impatta molto sulla capacità di prevenire la malattia, o sulla tempestività della sua diagnosi. La stessa connotazione sociale delle persone che non accedono alle cure con quella di coloro che sono in peggiori condizioni di salute fanno capire la stretta relazione tra i due fenomeni.
In tema di disuguaglianze di salute, appare interessante un confronto con alcuni altri Paesi dell’Unione Europea, in particolare con quelli che adottano uno dei due principali modelli sanitari: Beveridge e Bismarck. Dall’analisi emerge molto chiaramente che le disuguaglianze maggiori rispetto al livello di istruzione si riscontrano per i sistemi sanitari di tipo mutualistico, dove si osserva che la quota di persone che sono in cattive condizioni di salute è di quasi 15 punti percentuali più elevata tra coloro che hanno titoli di studio più bassi. Il nostro Paese è quello che ha il livello di disuguaglianza minore dopo la Svezia, avendo 6,6 punti percentuali di differenza tra i meno e i più istruiti.
I dati presentati testimoniano senza dubbio che la sfida futura del Ssn sarà quella di contrastare le persistenti disuguaglianze con interventi e politiche urgenti. Tra questi i più rilevanti dovranno riguardare l’allocazione del finanziamento alle Regioni, attualmente non coerente con i bisogni di salute della popolazione; l’accessibilità alle cure, ancora molto difficile per alcune fasce di popolazione, da risolvere con soluzioni mirate a mettere in rete tutte le strutture, ospedaliere e territoriali, e governare centralmente gli accessi in base all’appropriatezza degli interventi e all’urgenza degli stessi.
Il tema delle disuguaglianze di salute si intreccia con quello della sostenibilità economica che resta uno dei punti al centro delle riflessioni della politica e degli addetti ai lavori. Le soluzioni che circolano poggiano sull’ingresso dei fondi sanitari privati in grado di affiancare lo Stato per questa importante funzione. Tuttavia, l’introduzione di fondi sanitari di natura sostitutiva, sia pure in parte, del sistema pubblico potrebbero acuire le forti disuguaglianze sociali di cui già soffre il settore. Infatti, molte sono le incognite che stanno dietro questo tipo di strumenti, sia legate ai premi elevati per i cittadini più a rischio, sia a fenomeni di selezione avversa, cioè esclusione dalla copertura assicurativa di alcune tipologie di persone, quali anziani e malati gravi. Non meno rilevanti i rischi di un’assistenza sanitaria di qualità differenziata a seconda dei premi assicurativi che le persone sono in grado di pagare.
Il problema delle disuguaglianze nel settore della sanità è stato ampiamento trattato dalla letteratura scientifica, soprattutto per individuarne le principali determinanti. Secondo questi lavori, i fattori principali delle disuguaglianze sono legati al contesto e agli individui. I primi si riferiscono agli aspetti di sistema, quali risorse a disposizione del Servizi sanitario nazionale (Ssn), la sua organizzazione ed efficacia; altri fattori di possono essere riscontrabili nel contesto di vita, per esempio il livello di deprivazione, il grado di urbanizzazione e il capitale sociale del territorio di residenza. I fattori individuali sono sia di natura biologica, quali il genere, l’età e patrimonio genetico, sia di natura socio-economica, questi ultimi legati al titolo di studio, alla condizione professionale e al livello di reddito. Alcuni studi assegnano maggiore rilevanza ai fattori individuali piuttosto che a quelli di contesto, attribuendo implicitamente, a parte gli aspetti biologici, al comportamento di ogni individuo la responsabilità delle proprie condizioni di salute.
L’Osservatorio Nazionale sulla Salute nelle Regioni Italiane, con questo focus, non entra nel merito della gerarchia delle determinanti delle disuguaglianze, ma si limita a documentare le disuguaglianze osservate nel nostro Paese mettendole in relazione con i principali fattori individuali e di contesto.
Prima di entrare nel merito delle analisi, appare interessante richiamare alcuni dei principi insiti nel nostro Ssn, in particolare quelli attinenti al tema delle disuguaglianze.
Il Servizio sanitario nazionale è nato con l’obiettivo di tutelare la salute, come diritto fondamentale dell’individuo e della collettività, e superare gli squilibri territoriali nelle condizioni socio-sanitarie del Paese. Il principio alla base del Ssn è l’universalismo ritenuto un presupposto per l’uniformità delle condizioni di salute sul territorio (cfr Legge 23 dicembre 1978 n. 833, Art. 1, 2 e 3).
A circa quindici anni dalla legge istitutiva del Ssn, in un quadro che vede il nostro Paese affrontare i forti vincoli di finanza pubblica imposti dagli accordi di Maastricht, si avvia la prima riforma, finalizzata a migliorare l’efficienza economica, attraverso l’aziendalizzazione delle articolazioni territoriali (Azienda sanitarie locali (Asl)). Tra i principi cardini di questa riforma la responsabilità del pareggio di bilancio in capo ai Direttori generali delle Asl, la coerenza tra i livelli uniformi di assistenza sanitaria e il quadro clinico ed epidemiologico delle Regioni, infine il legame tra le prestazioni da garantire a tutti i cittadini e il volume di risorse a disposizione. Pertanto, prima la Legge del 30 dicembre del 1992, n. 502, poi quella del 7 dicembre 1993, n. 517, introducono nel sistema il concetto della compatibilità tra volumi di prestazioni e risorse finanziarie disponibili.
A distanza di pochi anni il Ssn è interessato da una ulteriore riforma, nota come riforma ter, con la quale il legislatore introduce i livelli essenziali e uniformi di assistenza (Lea) (cfr Legge 19 giugno 1999, n. 229). Si tratta di una lista di prestazioni, appropriate dal punto di vista clinico e correlate ai bisogni di salute della popolazione, utili per il perseguimento delle finalità stabilite negli Articoli 1 e 2 della legge istitutiva del Ssn. L’essenzialità della lista richiama concetti di economicità ed efficienza, infatti, la selezione delle prestazioni è effettuata contestualmente all’individuazione delle risorse finanziarie destinate al Ssn che dovranno essere compatibili con i vincoli di finanza pubblica.
Il ciclo di trasformazione degli anni novanta si conclude all’inizio del nuovo millennio con altre due importanti novità legislative, la riforma del Titolo V della Costituzione e il Decreto legislativo n. 56 del 2000 che introduce il federalismo fiscale. La riforma costituzionale stabilisce che il potere legislativo in materia di sanità è concorrente tra Stato e Regioni e perfeziona il principio di sussidiarietà, secondo il quale chi governa un sistema deve essere vicino ai cittadini per coglierne meglio i bisogni e i desiderata. Allo Stato è assegnato il compito di stabilire il quadro normativo generale, alle Regioni è attribuito il compito di legiferare sul proprio territorio, per attuare le linee guida del Governo centrale e organizzare il servizi e gli interventi di sanità pubblica. Il Decreto legislativo in materia di federalismo fiscale ha stabilito le fonti di finanziamento dei Servizi sanitari regionali: il gettito dell’Iva, dell’Irpef e il fondo di perequazione. L’ammontare del finanziamento è stabilito dallo Stato per finanziare i Lea, gli eventuali deficit di bilancio sono stati posti a carico della fiscalità regionale.
Da questa breve storia del Ssn si evince facilmente come la riduzione delle disuguaglianze, sociali e territoriali, sia uno dei principi cardine del nostro welfare sanitario. Ma anche che i vincoli di finanza pubblica hanno acquisito nel corso degli anni sempre maggiore importanza, fino a stabilire che i volumi di assistenza erogati debbano essere compatibili con le risorse assegnate.
Tornando al tema delle disuguaglianze di salute, gli indicatori evidenziano l’esistenza di sensibili divari di salute sul territorio, ne sono la prova i dati del 2017 della Campania dove gli uomini vivono mediamente 78,9 anni e le donne 83,3; mentre nella Provincia Autonoma di Trento gli uomini mediamente sopravvivono 81,6 anni e le donne 86,3 (cfr. http://www.istat.it/it/archivio/208951). In generale, la maggiore sopravvivenza si registra nelle regioni del Nord-est, dove la speranza di vita per gli uomini è 81,2 anni e per le donne 85,6; decisamente inferiore nelle regioni del Mezzogiorno, nelle quali si attesta a 79,8 anni per gli uomini e a 84,1 per le donne.
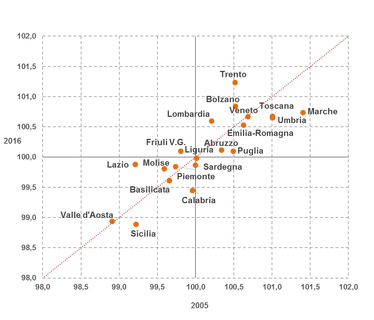
La dinamica della sopravvivenza, tra il 2005 e il 2016, dimostra che tali divari sono persistenti, in particolare Campania, Calabria, Sicilia, Sardegna, Molise, Basilicata, Lazio, Valle d’Aosta e Piemonte restano costantemente al di sotto della media nazionale. Tra queste la Campania, la Calabria e la Sicilia peggiorano addirittura la loro posizione nel corso degli anni. Per contro, quasi tutte le regioni del Nord, insieme ad Abruzzo e Puglia, sperimentano, stabilmente, una aspettativa di vita al di sopra della media nazionale
 Feed RSS
Feed RSS
